Psoriasis: características y recomendaciones para su manejo
- Salud Práctica
- Pell
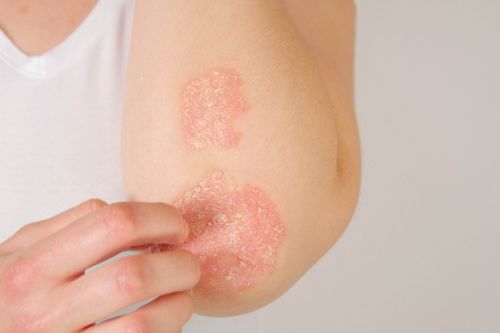
En este post explicaremos las características principales de la psoriasis, así como los principales tratamientos y recomendaciones que pueden contribuir a controlar la enfermedad.
La psoriasis es una patología que afecta principalmente a la piel. Dada su naturaleza autoinmune requiere de un tratamiento farmacológico personalizado, además del seguimiento de una serie de pautas para el control de la enfermedad1-4.
¿Qué es la psoriasis?1-4
La psoriasis es una enfermedad inflamatoria crónica que afecta principalmente a la piel. Se caracteriza por la aparición de placas rojas y escamosas que se pueden localizar en cualquier parte, aunque son más frecuentes en codos, rodillas, zona lumbar y cuero cabelludo.
No se trata de una enfermedad contagiosa. Su evolución tiene lugar en forma de brotes de intensidad variable.
La experiencia de cada persona respecto a la psoriasis es distinta. Algunas experimentan solo síntomas leves, con placas y picores ocasionales, mientras que otras sufren síntomas más intensos.
Dadas sus características, la psoriasis tiene una afectación tanto física como psicológica, por lo que puede suponer un impacto importante en la calidad de vida de las personas que la presentan.
Las personas con psoriasis también pueden presentar una serie de complicaciones, denominadas comorbilidades. Entre las más frecuentes se encuentran: artritis psoriásica, síndrome metabólico (o alguno de los trastornos que la componen: hipertensión, dislipemia, obesidad y resistencia a la insulina), enfermedad cardiovascular, enfermedad inflamatoria intestinal, hígado graso no alcohólico, ansiedad y depresión.
Causas de la psoriasis1, 4
La psoriasis es una enfermedad que debe su causa a la confluencia de diversos factores de carácter genético, inmunológico, medioambiental y psicológico.
Varios estudios han demostrado que en un 40 % de los casos de psoriasis existe una historia familiar de la enfermedad. De este modo, la predisposición genética y la confluencia de diversos factores ambientales pueden desencadenar la enfermedad.
Las lesiones de la enfermedad parten de una alteración del sistema inmunitario que determina la multiplicación excesiva de las células cutáneas más superficiales de la piel que acaban acumulándose y formando lesiones en forma de placas. Estas suelen ir acompañadas de picor, enrojecimiento y dolor.
La enfermedad evoluciona en forma de remisiones y recaídas o brotes, que suelen estar relacionados mayoritariamente con situaciones de estrés. Se trata de un factor importante que puede conducir a la aparición del primer brote de psoriasis y a las recaídas posteriores.
Los traumatismos y algunas infecciones también pueden desencadenar la aparición de lesiones psoriásicas.
Finalmente, algunos medicamentos, como los betabloqueantes, el litio o el interferón, pueden provocar la aparición de psoriasis.
¿Quién puede padecer la enfermedad?1, 2, 4, 5
La prevalencia de la psoriasis en el mundo se estima en torno al 2 %, aunque los datos varían ampliamente entre diferentes países y zonas geográficas.
Las estimaciones de prevalencia en España, a partir de estudios realizados hace unos 10 años, se sitúan en el 2,3 %, proyectando una cifra de personas diagnosticadas en nuestro país por encima del millón de casos.
La enfermedad la pueden padecer por igual hombres y mujeres, y puede aparecer a cualquier edad, desde los primeros meses de vida hasta después de los 80 años, situándose el 75 % de los pacientes por encima de 40 años de edad.
Tipos de psoriasis1,4
Las lesiones más elementales de la psoriasis son las eritemato-escamosas, si bien la enfermedad se puede presentar de varias formas clínicas:
- Psoriasis en placas: es la forma más frecuente, supone cerca del 80 % de los casos. Las placas de lesiones cutáneas aparecen en cualquier parte del cuerpo.
- Psoriasis en el cuero cabelludo: las lesiones pueden extenderse a la frente, alrededor de las orejas y la región occipital.
- Psoriasis guttata o en gotas: se presenta en forma de pequeños puntos rojos escamosos. Suele afectar a niños y adolescentes.
- Psoriasis pustulosa: aparecen vesículas con pus. Puede ser una complicación de la psoriasis en placas.
- Psoriasis invertida o en pliegues: se manifiesta en los pliegues de la piel, como axilas, ingles, zona submamaria, ombligo, región perianal o alrededor de los genitales.
- Psoriasis eritrodérmica: es la forma más grave y menos frecuente, pudiendo llegar a afectar a toda la extensión de la piel.
Tratamiento de la psoriasis1, 2, 4, 6, 7
Aunque la psoriasis no tiene cura definitiva, existen tratamientos efectivos en la mayoría de los casos.
El tipo de tratamiento más adecuado dependerá de la gravedad, la localización, el tipo de lesión y las características del paciente, entre otras cuestiones; por lo que será individualizado para cada caso.
En la actualidad, se dispone de una gran variedad de terapias diferentes para tratar la psoriasis. Además de los tratamientos convencionales de uso tópico que incluyen cremas o geles y la fototerapia, se cuenta con tratamientos sistémicos avanzados indicados para los casos más graves.
Recomendaciones y cuidados para las personas con psoriasis1, 4, 8
Para potenciar el bienestar y el confort de la persona con psoriasis y evitar la aparición de nuevas lesiones, es aconsejable seguir una serie de recomendaciones y cuidados. Entre ellos se encuentran:
- Seguir una dieta equilibrada, rica en pescado azul y verduras.
- Realizar ejercicio físico de forma regular. Ayudará con el manejo del estrés y la ansiedad como factores desencadenantes, así como mejorará la función articular.
- Evitar el consumo de tabaco y alcohol.
- Mantener un peso adecuado, evitando el sobrepeso y la obesidad.
- Evitar los traumatismos físicos: heridas, rascados, golpes, roces continuados, etc.
- Motivar la ingesta hídrica, siempre que sea posible, para mantenerse hidratado.
- Mantener la piel hidratada con productos adecuados. Esto ayudará a paliar la sequedad, el picor y la descamación.
- Evitar la sequedad ambiental y los cambios bruscos de temperatura.
- Para el aseo personal:
- Emplear geles y champús adecuados, evitando aquellos que puedan resultar agresivos tanto para la piel como para el cuero cabelludo.
- Evitar el uso de esponjas.
- Evitar la fricción con la toalla al secarse, hacerlo mediante toques suaves.
- Reponer la hidratación de la piel tras el aseo.
- Optar por prendas de vestir holgadas y de fibras naturales.
- Exponerse al sol. La radiación ultravioleta reduce la actividad inflamatoria de la piel. Las zonas donde haya placas de psoriasis se deberán exponer al sol sin protección durante 20-30 minutos, tras los cuales habrá que protegerlas correctamente con crema solar. Hay que recordar siempre la importancia de evitar las quemaduras solares, utilizando protección solar y evitando la exposición en las horas centrales del día (de 12 a 16h).
- Trabajar la autoestima y el autoconcepto.
También cabe destacar la importancia de la adherencia terapéutica, tanto del tratamiento de la psoriasis como de las posibles comorbilidades. Aunque no se observe una mejoría significativa de la enfermedad con el tratamiento prescrito, nunca se debe suspender por cuenta propia, ya que podría propiciar un brote. Lo más recomendable es consultar con los profesionales sanitarios de referencia, para poder valorar la situación e individualizar los cuidados.
Además, si eres asegurado de Adeslas, recuerda que tienes disponible nuestro Servicio de Orientación Médica General, donde podrás obtener más información.
Referencias:
1 Guía para pacientes con psoriasis. Academia Española de Dermatología y Venereología (AEDV). Consultado en abril, 2024.
2 Psoriasis. The Lancet. Septiembre, 2015.
3 Psoriasis. Sociedad Española de Medicina Interna (SEMI). Consultado en abril, 2024.
4 Guía de manejo de la psoriasis en la farmacia. Sociedad Española de Farmacia Familiar y Comunitaria (SEFAC). Consultado en abril, 2024.
5 Prevalencia de la psoriasis en España en la era de los agentes biológicos. Actas Dermo-Sifiliográficas. Junio, 2014.
6 Old and New Biological Therapies for Psoriasis. International Journal of Molecular Sciences. Noviembre, 2017.
7 Revisión actualizada del tratamiento tópico de la psoriasis. Actas Dermo-Sifiliográficas. Abril, 2009.
8 Consejos de salud para personas con psoriasis. Vall dHebron. Hospital Universitari. Febrero, 2022.
